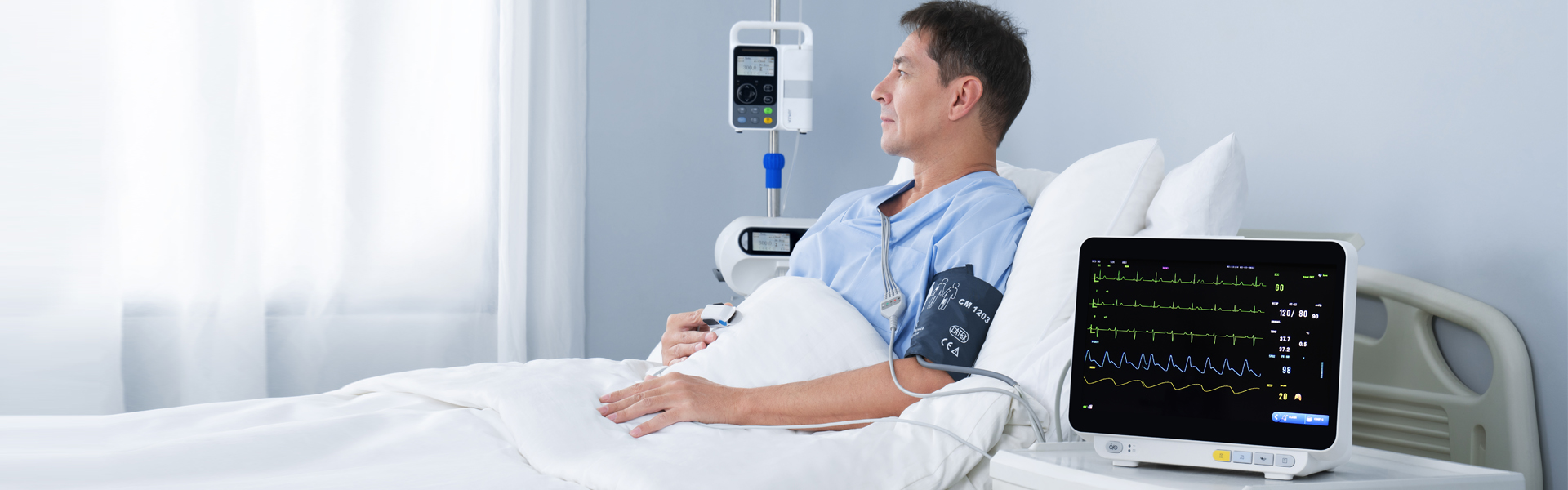
ക്ലിനിക്കൽ ഡയഗ്നോസിസ് മോണിറ്ററിംഗ് ഉള്ള മെഡിക്കൽ രോഗികൾക്ക് മൾട്ടിപാരാമീറ്റർ മോണിറ്റർ പ്രധാനപ്പെട്ട വിവരങ്ങൾ നൽകുന്നു. മനുഷ്യ ശരീരത്തിന്റെ ഇസിജി സിഗ്നലുകൾ, ഹൃദയമിടിപ്പ്, രക്തത്തിലെ ഓക്സിജൻ സാച്ചുറേഷൻ, രക്തസമ്മർദ്ദം, ശ്വസന ആവൃത്തി, താപനില, മറ്റ് പ്രധാന പാരാമീറ്ററുകൾ എന്നിവ തത്സമയം കണ്ടെത്തുന്ന ഇത്, രോഗികളിൽ സുപ്രധാന ലക്ഷണങ്ങൾ നിരീക്ഷിക്കുന്നതിനുള്ള ഒരു പ്രധാന ഉപകരണമായി മാറുന്നു.യോങ്കർഉപയോഗിക്കുമ്പോൾ ഉണ്ടാകുന്ന സാധാരണ പ്രശ്നങ്ങൾക്കും പിഴവുകൾക്കും ഒരു ചെറിയ ആമുഖം നൽകും.മൾട്ടിപാരാമീറ്റർ മോണിറ്റർ. പ്രത്യേക ചോദ്യങ്ങൾക്ക് ഓൺലൈൻ ഉപഭോക്തൃ സേവനവുമായി ബന്ധപ്പെടാവുന്നതാണ്.
1. 3-ലെഡ്, 5-ലെഡ് കാർഡിയാക് കണ്ടക്ടറുകൾ തമ്മിലുള്ള വ്യത്യാസം എന്താണ്?
A: 3-ലെഡ് ഇലക്ട്രോകാർഡിയോഗ്രാമിന് I, II, III ലീഡ് ഇലക്ട്രോകാർഡിയോഗ്രാം മാത്രമേ ലഭിക്കൂ, അതേസമയം 5-ലെഡ് ഇലക്ട്രോകാർഡിയോഗ്രാമിന് I, II, III, AVR, AVF, AVL, V ലീഡ് ഇലക്ട്രോകാർഡിയോഗ്രാം ലഭിക്കും.
വേഗത്തിലുള്ള കണക്ഷൻ സുഗമമാക്കുന്നതിന്, ഇലക്ട്രോഡ് വേഗത്തിൽ അനുബന്ധ സ്ഥാനത്ത് ഒട്ടിക്കാൻ ഞങ്ങൾ കളർ മാർക്കിംഗ് രീതി ഉപയോഗിക്കുന്നു. 3 ലീഡ് കാർഡിയാക് വയറുകൾക്ക് ചുവപ്പ്, മഞ്ഞ, പച്ച അല്ലെങ്കിൽ വെള്ള, കറുപ്പ്, ചുവപ്പ് നിറങ്ങളുണ്ട്; 5 ലീഡ് കാർഡിയാക് വയറുകൾക്ക് വെള്ള, കറുപ്പ്, ചുവപ്പ്, പച്ച, തവിട്ട് നിറങ്ങളുണ്ട്. രണ്ട് കാർഡിയാക് വയറുകളുടെയും ഒരേ നിറത്തിലുള്ള ലീഡുകൾ വ്യത്യസ്ത ഇലക്ട്രോഡ് സ്ഥാനങ്ങളിൽ സ്ഥാപിച്ചിരിക്കുന്നു. നിറം ഓർമ്മിക്കുന്നതിനേക്കാൾ സ്ഥാനം നിർണ്ണയിക്കാൻ RA, LA, RL, LL, C എന്ന ചുരുക്കെഴുത്തുകൾ ഉപയോഗിക്കുന്നതാണ് കൂടുതൽ വിശ്വസനീയം.
2. ആദ്യം ഓക്സിജൻ സാച്ചുറേഷൻ ഫിംഗർകവർ ധരിക്കാൻ ശുപാർശ ചെയ്യുന്നത് എന്തുകൊണ്ട്?
ഓക്സിമെട്രി ഫിംഗർ മാസ്ക് ധരിക്കുന്നത് ഇസിജി വയർ ബന്ധിപ്പിക്കുന്നതിനേക്കാൾ വളരെ വേഗതയുള്ളതായതിനാൽ, രോഗിയുടെ പൾസ് നിരക്കും ഓക്സിമെട്രിയും ഏറ്റവും കുറഞ്ഞ സമയത്തിനുള്ളിൽ നിരീക്ഷിക്കാൻ ഇതിന് കഴിയും, ഇത് രോഗിയുടെ ഏറ്റവും അടിസ്ഥാന ലക്ഷണങ്ങളെ വേഗത്തിൽ വിലയിരുത്താൻ മെഡിക്കൽ സ്റ്റാഫിനെ അനുവദിക്കുന്നു.
3. ഓക്സിമെട്രി ഫിംഗർ സ്ലീവും സ്ഫിഗ്മോമാനോമീറ്റർ കഫും ഒരേ അവയവത്തിൽ വയ്ക്കാമോ?
രക്തസമ്മർദ്ദം അളക്കുന്നത് ധമനികളിലെ രക്തപ്രവാഹത്തെ തടസ്സപ്പെടുത്തുകയും ബാധിക്കുകയും ചെയ്യും, ഇത് രക്തസമ്മർദ്ദം അളക്കുന്ന സമയത്ത് രക്തത്തിലെ ഓക്സിജൻ സാച്ചുറേഷൻ കൃത്യതയില്ലാതെ നിരീക്ഷിക്കുന്നതിന് കാരണമാകും. അതിനാൽ, ക്ലിനിക്കലായി ഒരേ അവയവത്തിൽ ഓക്സിജൻ സാച്ചുറേഷൻ ഫിംഗർ സ്ലീവ്, ഓട്ടോമാറ്റിക് സ്ഫിഗ്മോമാനോമീറ്റർ കഫ് എന്നിവ ധരിക്കാൻ ശുപാർശ ചെയ്യുന്നില്ല.
4. രോഗികൾ തുടർച്ചയായി ചികിത്സയ്ക്ക് വിധേയരാകുമ്പോൾ ഇലക്ട്രോഡുകൾ മാറ്റിസ്ഥാപിക്കണമോ?ഇ.സി.ജിനിരീക്ഷണം?
ഇലക്ട്രോഡ് മാറ്റിസ്ഥാപിക്കേണ്ടത് അത്യാവശ്യമാണ്, ഇലക്ട്രോഡ് ഒരേ ഭാഗത്ത് ദീർഘനേരം പറ്റിപ്പിടിച്ചാൽ ചുണങ്ങു, കുമിളകൾ എന്നിവ ഉണ്ടാകാൻ ഇടയാക്കും, അതിനാൽ ചർമ്മം ഇടയ്ക്കിടെ പരിശോധിക്കണം, നിലവിലുള്ള ചർമ്മം കേടുകൂടാതെയിരിക്കുകയാണെങ്കിൽപ്പോലും, ചർമ്മത്തിന് കേടുപാടുകൾ സംഭവിക്കാതിരിക്കാൻ ഇലക്ട്രോഡും പശയും ഓരോ 3 മുതൽ 4 ദിവസത്തിലും മാറ്റിസ്ഥാപിക്കണം.
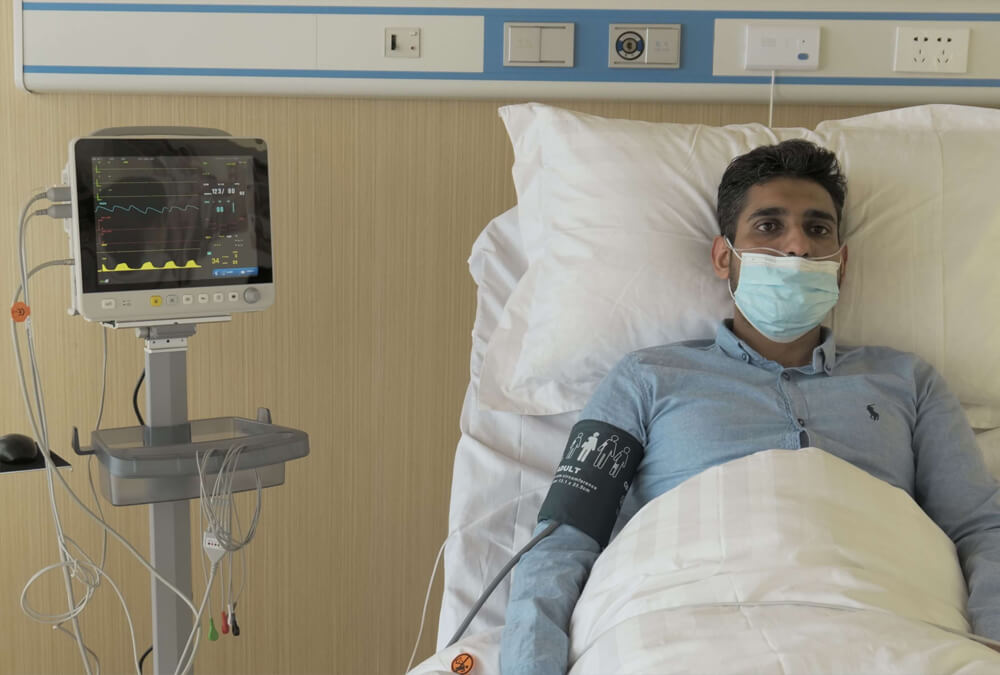
5. ആക്രമണാത്മകമല്ലാത്ത രക്തസമ്മർദ്ദ നിരീക്ഷണത്തിൽ നമ്മൾ എന്തൊക്കെ ശ്രദ്ധിക്കണം?
(1) ആന്തരിക ഫിസ്റ്റുല, ഹെമിപ്ലെജിയ, സ്തനാർബുദം നീക്കം ചെയ്തതിന്റെ ഒരു വശത്തുള്ള കൈകാലുകൾ, ഇൻഫ്യൂഷൻ ഉള്ള കൈകാലുകൾ, എഡീമ, ഹെമറ്റോമ, ചർമ്മത്തിന് കേടുപാടുകൾ സംഭവിച്ച ഭാഗം എന്നിവ നിരീക്ഷിക്കുന്നത് ഒഴിവാക്കാൻ ശ്രദ്ധിക്കുക. രക്തസമ്മർദ്ദം അളക്കുന്നതിലൂടെ ഉണ്ടാകുന്ന മെഡിക്കൽ തർക്കങ്ങൾ ഒഴിവാക്കാൻ, മോശം കോഗ്യുലേഷൻ ഫംഗ്ഷനും ലിബ്രിഫോം സെൽ രോഗവുമുള്ള രോഗികൾക്കും ശ്രദ്ധ നൽകണം.
(2) അളക്കുന്ന ഭാഗം പതിവായി മാറ്റിസ്ഥാപിക്കണം. ഓരോ 4 മണിക്കൂറിലും ഇത് മാറ്റിസ്ഥാപിക്കണമെന്ന് വിദഗ്ദ്ധർ നിർദ്ദേശിക്കുന്നു. ഒരു അവയവത്തിൽ തുടർച്ചയായി അളക്കുന്നത് ഒഴിവാക്കുക, ഇത് കഫ് ഉപയോഗിച്ച് ഉരസുമ്പോൾ പർപുര, ഇസ്കെമിയ, അവയവത്തിലെ നാഡിക്ക് കേടുപാടുകൾ എന്നിവയ്ക്ക് കാരണമാകും.
(3) മുതിർന്നവരെയും കുട്ടികളെയും നവജാതശിശുക്കളെയും അളക്കുമ്പോൾ, കഫിന്റെയും മർദ്ദത്തിന്റെയും മൂല്യത്തിന്റെ തിരഞ്ഞെടുപ്പിലും ക്രമീകരണത്തിലും ശ്രദ്ധിക്കേണ്ടതുണ്ട്. കാരണം കുട്ടികളിലും നവജാതശിശുക്കളിലും മുതിർന്നവരിൽ പ്രയോഗിക്കുന്ന സമ്മർദ്ദം കുട്ടികളുടെ സുരക്ഷയെ ഭീഷണിപ്പെടുത്തുന്നു; നവജാതശിശുവിൽ ഉപകരണം സ്ഥാപിക്കുമ്പോൾ, അത് മുതിർന്നവരുടെ രക്തസമ്മർദ്ദം അളക്കില്ല.
6. ശ്വസന നിരീക്ഷണ മൗഡൽ ഇല്ലാതെ ശ്വസനം എങ്ങനെ കണ്ടെത്താം?
തൊറാസിക് ഇംപെഡൻസിലെ മാറ്റങ്ങൾ മനസ്സിലാക്കുന്നതിനും ശ്വസനത്തിന്റെ തരംഗരൂപവും ഡാറ്റയും പ്രദർശിപ്പിക്കുന്നതിനും മോണിറ്ററിലെ ശ്വസനം ഇലക്ട്രോകാർഡിയോഗ്രാം ഇലക്ട്രോഡുകളെ ആശ്രയിച്ചിരിക്കുന്നു. താഴെ ഇടത്, മുകളിൽ വലത് ഇലക്ട്രോഡുകൾ ശ്വസന സംവേദനക്ഷമതയുള്ള ഇലക്ട്രോഡുകളായതിനാൽ, അവയുടെ സ്ഥാനം പ്രധാനമാണ്. മികച്ച ശ്വസന തരംഗം ലഭിക്കുന്നതിന് രണ്ട് ഇലക്ട്രോഡുകളും കഴിയുന്നത്ര ഡയഗണലായി സ്ഥാപിക്കണം. രോഗി പ്രധാനമായും വയറിലെ ശ്വസനം ഉപയോഗിക്കുന്നുണ്ടെങ്കിൽ, താഴത്തെ ഇടത് ഇലക്ട്രോഡ് വയറിലെ ശ്വാസതടസ്സം ഏറ്റവും പ്രകടമാകുന്ന ഇടതുവശത്തേക്ക് ഒട്ടിക്കണം.
7. ഓരോ പാരാമീറ്ററിനും അലാറം ശ്രേണി എങ്ങനെ സജ്ജമാക്കാം?
അലാറം സജ്ജീകരണ തത്വങ്ങൾ: രോഗിയുടെ സുരക്ഷ ഉറപ്പാക്കാൻ, ശബ്ദ ഇടപെടൽ കുറയ്ക്കുക, രക്ഷാപ്രവർത്തനത്തിൽ താൽക്കാലികമായി അടച്ചിരിക്കുന്നതൊഴിച്ചാൽ അലാറം പ്രവർത്തനം അടയ്ക്കാൻ അനുവദിക്കില്ല, അലാറം ശ്രേണി സാധാരണ പരിധിയിൽ സജ്ജീകരിച്ചിട്ടില്ല, പക്ഷേ സുരക്ഷിതമായ ശ്രേണിയായിരിക്കണം.
അലാറം പാരാമീറ്ററുകൾ: ഹൃദയമിടിപ്പ് സ്വന്തം ഹൃദയമിടിപ്പിന് 30% മുകളിലും താഴെയുമായി; വൈദ്യോപദേശം, രോഗിയുടെ അവസ്ഥ, അടിസ്ഥാന രക്തസമ്മർദ്ദം എന്നിവ അനുസരിച്ചാണ് രക്തസമ്മർദ്ദം ക്രമീകരിക്കുന്നത്; രോഗിയുടെ അവസ്ഥ അനുസരിച്ച് ഓക്സിജൻ സാച്ചുറേഷൻ ക്രമീകരിക്കുന്നു; നഴ്സിന്റെ ജോലിയുടെ പരിധിക്കുള്ളിൽ അലാറം വോളിയം കേൾക്കാവുന്നതായിരിക്കണം; സാഹചര്യത്തിനനുസരിച്ച് ഏത് സമയത്തും അലാറം ശ്രേണി ക്രമീകരിക്കുകയും ഓരോ ഷിഫ്റ്റിലും ഒരിക്കലെങ്കിലും പരിശോധിക്കുകയും വേണം.
8. ഇസിജി മോണിറ്റർ ഡിസ്പ്ലേയുടെ തരംഗരൂപത്തിൽ പരാജയം കാണിക്കുന്നതിന്റെ കാരണങ്ങൾ എന്തൊക്കെയാണ്?
1. ഇലക്ട്രോഡ് ശരിയായി ഘടിപ്പിച്ചിട്ടില്ല: ഡിസ്പ്ലേ ലീഡ് ഓഫ് ആണെന്ന് സൂചിപ്പിക്കുന്നു, ഇലക്ട്രോഡ് ശരിയായി ഘടിപ്പിക്കാത്തതോ രോഗിയുടെ ചലനം കാരണം ഇലക്ട്രോഡ് ഉരഞ്ഞുപോയതോ ആണ് ഇതിന് കാരണം.
2. വിയർപ്പും അഴുക്കും: രോഗി വിയർക്കുന്നു അല്ലെങ്കിൽ ചർമ്മം വൃത്തിയുള്ളതല്ല, ഇത് വൈദ്യുതി കടത്തിവിടാൻ എളുപ്പമല്ല, പരോക്ഷമായി ഇലക്ട്രോഡുമായുള്ള സമ്പർക്കം മോശമാക്കുന്നു.
3. ഹൃദയ ഇലക്ട്രോഡിന്റെ ഗുണനിലവാര പ്രശ്നങ്ങൾ: ചില ഇലക്ട്രോഡുകൾ അനുചിതമായി സൂക്ഷിച്ചിരിക്കുന്നതോ, കാലഹരണപ്പെട്ടതോ അല്ലെങ്കിൽ പഴകിയതോ ആയവ.
4. കേബിൾ തകരാർ: കേബിൾ പഴകിയതോ തകർന്നതോ ആണ്.
6. ഇലക്ട്രോഡ് ശരിയായി സ്ഥാപിച്ചിട്ടില്ല.
7. ഇസിജി ബോർഡുമായോ മെയിൻ കൺട്രോൾ ബോർഡുമായോ മെയിൻ കൺട്രോൾ ബോർഡുമായോ ബന്ധിപ്പിക്കുന്ന കേബിൾ തകരാറിലാണ്.
8. കണക്റ്റ് ചെയ്യാത്ത ഗ്രൗണ്ട് വയർ: തരംഗരൂപത്തിന്റെ സാധാരണ ഡിസ്പ്ലേയിൽ ഗ്രൗണ്ട് വയർ വളരെ പ്രധാന പങ്ക് വഹിക്കുന്നു, ഗ്രൗണ്ടിംഗ് വയർ അല്ല, ഇത് തരംഗരൂപത്തിന് കാരണമാകുന്ന ഒരു ഘടകവുമാണ്.
9. മോണിറ്റർ തരംഗരൂപം ഇല്ല:
1. പരിശോധിക്കുക:
ഒന്നാമതായി, ഇലക്ട്രോഡ് ശരിയായി ഒട്ടിച്ചിട്ടുണ്ടോ എന്ന് സ്ഥിരീകരിക്കുക, ഹൃദയ ഇലക്ട്രോഡിന്റെ സ്ഥാനം, ഹൃദയ ഇലക്ട്രോഡിന്റെ ഗുണനിലവാരം, ഇലക്ട്രോഡ് സ്റ്റിക്കിംഗിന്റെയും ഗുണനിലവാരത്തിന്റെയും അടിസ്ഥാനത്തിൽ ലെഡ് വയറിൽ എന്തെങ്കിലും പ്രശ്നമുണ്ടോ എന്ന് പരിശോധിക്കുക. കണക്ഷൻ ഘട്ടങ്ങൾ ശരിയാണോ എന്നും ഓപ്പറേറ്ററുടെ ലീഡ് മോഡ് ഇസിജി മോണിറ്ററിന്റെ കണക്ഷൻ രീതി അനുസരിച്ച് ബന്ധിപ്പിച്ചിട്ടുണ്ടോ എന്നും പരിശോധിക്കുക, അങ്ങനെ അഞ്ച് ലിങ്കുകൾ മാത്രം മൂന്ന് ലിങ്കുകൾ ബന്ധിപ്പിക്കുന്ന അലസമായ ഡയഗ്രം സേവിംഗ് രീതി ഒഴിവാക്കുക.
തകരാർ പരിഹരിച്ചതിന് ശേഷവും ഇസിജി സിഗ്നൽ കേബിൾ തിരികെ വരുന്നില്ലെങ്കിൽ, പാരാമീറ്റർ സോക്കറ്റ് ബോർഡിലെ ഇസിജി സിഗ്നൽ കേബിൾ മോശം കോൺടാക്റ്റിലായിരിക്കാം, അല്ലെങ്കിൽ ഇസിജി ബോർഡിനും പ്രധാന നിയന്ത്രണ ബോർഡിനും ഇടയിലുള്ള കണക്ഷൻ കേബിളോ പ്രധാന നിയന്ത്രണ ബോർഡോ തകരാറിലായിരിക്കാം.
2. അവലോകനം:
1. ഹൃദയചാലകതയുടെ എല്ലാ ബാഹ്യ ഭാഗങ്ങളും പരിശോധിക്കുക (മനുഷ്യശരീരവുമായി സമ്പർക്കം പുലർത്തുന്ന മൂന്ന്/അഞ്ച് എക്സ്റ്റൻഷൻ വയറുകൾ ഇസിജി പ്ലഗിലെ അനുബന്ധ മൂന്ന്/അഞ്ച് പിന്നുകളിലേക്ക് ചാലകമായിരിക്കണം. പ്രതിരോധം അനന്തമാണെങ്കിൽ, ലെഡ് വയർ മാറ്റിസ്ഥാപിക്കണം). രീതി: ഹാർട്ട് കണ്ടക്റ്റൻസ് വയർ പുറത്തെടുത്ത്, ലീഡ് വയറിന്റെ പ്ലഗിന്റെ കോൺവെക്സ് പ്രതലം ഹോസ്റ്റ് കമ്പ്യൂട്ടറിന്റെ മുൻ പാനലിലെ "ഹാർട്ട് കണ്ടക്റ്റൻസ്" ജാക്കിന്റെ ഗ്രൂവുമായി വിന്യസിക്കുക,
2, ഇസിജി കേബിൾ പരാജയം, കേബിൾ പഴക്കം, പിൻ കേടുപാടുകൾ എന്നിവ സ്ഥിരീകരിക്കുന്നതിന് ഈ ഇസിജി കേബിൾ മറ്റ് മെഷീനുകളുമായി മാറ്റി സ്ഥാപിക്കുക.
3. ecg ഡിസ്പ്ലേയുടെ വേവ്ഫോം ചാനൽ "സിഗ്നൽ സ്വീകരിക്കുന്നില്ല" എന്ന് കാണിക്കുകയാണെങ്കിൽ, ECG മെഷർമെന്റ് മൊഡ്യൂളും ഹോസ്റ്റും തമ്മിലുള്ള ആശയവിനിമയത്തിൽ ഒരു പ്രശ്നമുണ്ടെന്ന് ഇത് സൂചിപ്പിക്കുന്നു. ഷട്ട്ഡൗൺ ചെയ്ത് പുനരാരംഭിച്ചതിന് ശേഷവും സന്ദേശം പ്രദർശിപ്പിച്ചിട്ടുണ്ടെങ്കിൽ, നിങ്ങൾ വിതരണക്കാരനെ ബന്ധപ്പെടേണ്ടതുണ്ട്.
3. പരിശോധിക്കുക:
1. കണക്ഷൻ ഘട്ടങ്ങൾ ശരിയായിരിക്കണം:
എ. മനുഷ്യശരീരത്തിന്റെ 5 പ്രത്യേക സ്ഥാനങ്ങളിൽ ഇലക്ട്രോഡിൽ മണൽ ഉപയോഗിച്ച് തുടയ്ക്കുക, തുടർന്ന് 75% എത്തനോൾ ഉപയോഗിച്ച് അളക്കൽ സ്ഥലത്തിന്റെ ഉപരിതലം വൃത്തിയാക്കുക, അങ്ങനെ മനുഷ്യന്റെ ചർമ്മത്തിലെ പുറംതൊലി, വിയർപ്പ് കറ എന്നിവ നീക്കം ചെയ്യാനും ഇലക്ട്രോഡുമായുള്ള മോശം സമ്പർക്കം തടയാനും കഴിയും.
ബി. ഇലക്ട്രോകാർഡിയോകണ്ടക്റ്റൻസ് വയറിന്റെ ഇലക്ട്രോഡ് ഹെഡ് 5 ഇലക്ട്രോഡുകളുടെയും മുകളിലെ ഇലക്ട്രോഡുമായി ബന്ധിപ്പിക്കുക.
C. എത്തനോൾ ബാഷ്പീകരിക്കപ്പെട്ട് ശുദ്ധമായ ശേഷം, 5 ഇലക്ട്രോഡുകൾ വിശ്വസനീയമായി സമ്പർക്കം പുലർത്തുന്നതിനും വീഴാതിരിക്കുന്നതിനും വൃത്തിയാക്കിയ ശേഷം നിർദ്ദിഷ്ട സ്ഥാനത്ത് ഒട്ടിക്കുക.
2. രോഗികളുമായും അവരുടെ കുടുംബങ്ങളുമായും ബന്ധപ്പെട്ട പ്രചാരണവും വിദ്യാഭ്യാസവും: രോഗികളോടും മറ്റ് ജീവനക്കാരോടും ഇലക്ട്രോഡ് വയറും ലെഡ് വയറും വലിക്കരുതെന്ന് പറയുക, കൂടാതെ രോഗികളോടും അവരുടെ ബന്ധുക്കളോടും അനുമതിയില്ലാതെ മോണിറ്റർ പ്രയോഗിക്കരുതെന്നും ക്രമീകരിക്കരുതെന്നും പറയുക, ഇത് ഉപകരണത്തിന് കേടുപാടുകൾ വരുത്തിയേക്കാം. ചില രോഗികൾക്കും അവരുടെ കുടുംബാംഗങ്ങൾക്കും നിഗൂഢതയും മോണിറ്ററിനെ ആശ്രയിക്കുന്നതും ഉണ്ട്, മോണിറ്ററിലെ മാറ്റങ്ങൾ ഉത്കണ്ഠയ്ക്കും പരിഭ്രാന്തിക്കും കാരണമാകും. സാധാരണ നഴ്സിംഗ് ജോലികളിൽ ഇടപെടുന്നത് ഒഴിവാക്കുന്നതിനും നഴ്സ്-രോഗി ബന്ധത്തെ ബാധിക്കുന്നതിനും നഴ്സ് ജീവനക്കാർ മതിയായതും ആവശ്യമായതുമായ വിശദീകരണങ്ങൾ നൽകണം.
3. മോണിറ്റർ ദീർഘനേരം ഉപയോഗിക്കുമ്പോൾ അതിന്റെ അറ്റകുറ്റപ്പണികൾ ശ്രദ്ധിക്കുക. ദീർഘകാല പ്രയോഗത്തിന് ശേഷം ഇലക്ട്രോഡ് എളുപ്പത്തിൽ വീഴും, ഇത് കൃത്യതയെയും നിരീക്ഷണ ഗുണനിലവാരത്തെയും ബാധിക്കുന്നു. 3-4D ഒരിക്കൽ മാറ്റിസ്ഥാപിക്കുക; അതേ സമയം, പ്രത്യേകിച്ച് ചൂടുള്ള വേനൽക്കാലത്ത്, ചർമ്മത്തിന്റെ വൃത്തിയാക്കലും അണുനശീകരണവും പരിശോധിച്ച് ശ്രദ്ധിക്കുക.
4. പ്രൊഫഷണൽ ഉദ്യോഗസ്ഥർ അവലോകനം ചെയ്യുമ്പോഴും അറ്റകുറ്റപ്പണികൾ നിരീക്ഷിക്കുമ്പോഴും ഉപകരണത്തിൽ ഗുരുതരമായ അസാധാരണത്വങ്ങൾ കണ്ടെത്തിയാൽ, നിർമ്മാതാവിന്റെ പ്രൊഫഷണൽ ഉദ്യോഗസ്ഥർ അവലോകനം ചെയ്യാനും രോഗനിർണയം നടത്താനും അറ്റകുറ്റപ്പണികൾ നടത്താനും പ്രൊഫഷണൽ ഇസിജി ലബോറട്ടറി ഉദ്യോഗസ്ഥരോട് ആവശ്യപ്പെടുന്നതാണ് നല്ലത്.
5. ബന്ധിപ്പിക്കുമ്പോൾ ഗ്രൗണ്ട് വയർ ബന്ധിപ്പിക്കുക. രീതി: ഹോസ്റ്റിന്റെ പിൻ പാനലിലെ ഗ്രൗണ്ട് ടെർമിനലിലേക്ക് ചെമ്പ് കവചം കൊണ്ട് അറ്റം ബന്ധിപ്പിക്കുക.
പോസ്റ്റ് സമയം: ജൂലൈ-01-2022